Kardiale Vorläuferzellen bilden nach Herzversagen gesundes Gewebe
Ein Reparaturprogramm fürs Herz

Wie lässt sich bei Herzversagen die Funktionsfähigkeit dieses Organs wiederherstellen? Mit dieser Frage beschäftigen sich Forschungsgruppen überall auf der Welt – schließlich sterben nach Schätzungen der Weltgesundheitsorganisation WHO jedes Jahr fast 18 Millionen Menschen durch Herz-Kreislauf-Erkrankungen. Eine mögliche Antwort könnte eine Therapie mit angereicherten ventrikularen kardialen Vorläuferzellen aus humanen pluripotenten Stammzellen (HVPs), sein. Diesen Ansatz hat ein internationales Team der Technischen Universität München (TUM) und ihres Universitätsklinikums rechts der Isar, des schwedischen Karolinska Institutet, des Biotech-Start-ups Procella Therapeutics und des Biopharma-Unternehmens AstraZeneca in einer Studie untersucht, die im Fachmagazin „Nature Cell Biology“ erschienen ist.
Bei vielen Herzerkrankungen sterben Herzmuskelzellen und Blutgefäße ab. Stattdessen bilden sich Fibrosen, Ansammlungen von Narbengewebe, die das Herz zusätzlich beeinträchtigen. Die Körper von einigen Tieren, insbesondere von Amphibien und Fischen, können solche Schäden reparieren. Das Herz eines erwachsenen Menschen ist dazu jedoch fast gar nicht in der Lage. Ein experimenteller Ansatz, um zerstörtes Herzgewebe wiederherzustellen, sind Stammzelltherapien. In früheren Studien wurden unter anderem mit aus Stammzellen entwickelten Herzzellen, genauer: Kardiomyozyten, experimentiert. Hierbei kam es aber häufig zu Nebenwirkungen wie unregelmäßigem Herzschlag und tödlichen Herzrhythmusstörungen.
Kardiale Vorläuferzellen statt ausdifferenzierter Herzzellen
Das Team um Karl-Ludwig Laugwitz, Professor für Kardiologie an der TUM, setzt hingegen auf kardiale Vorläuferzellen – die HVPs. Diese Zellen sind maßgeblich bei der Bildung des Herzens beteiligt. Aus ihnen differenzieren sich nach und nach die unterschiedlichen Zelltypen des Herzmuskels, darunter auch Kardiomyozyten. Dem Forschungsteam ist es gelungen, große Mengen solcher kardialen Vorläuferzellen aus menschlichen embryonalen pluripotenten Stammzellen herzustellen. „Wir sehen hier das Resultat von zwei Jahrzehnten Forschung, in denen wir nach der ‚idealen Zelle‘ gesucht haben, um den Herzmuskel wieder aufzubauen“, sagt Kenneth R. Chien, Professor für Kardiovaskuläre Forschung am Karolinska Insitutet.
Komplexe molekulare Mechanismen
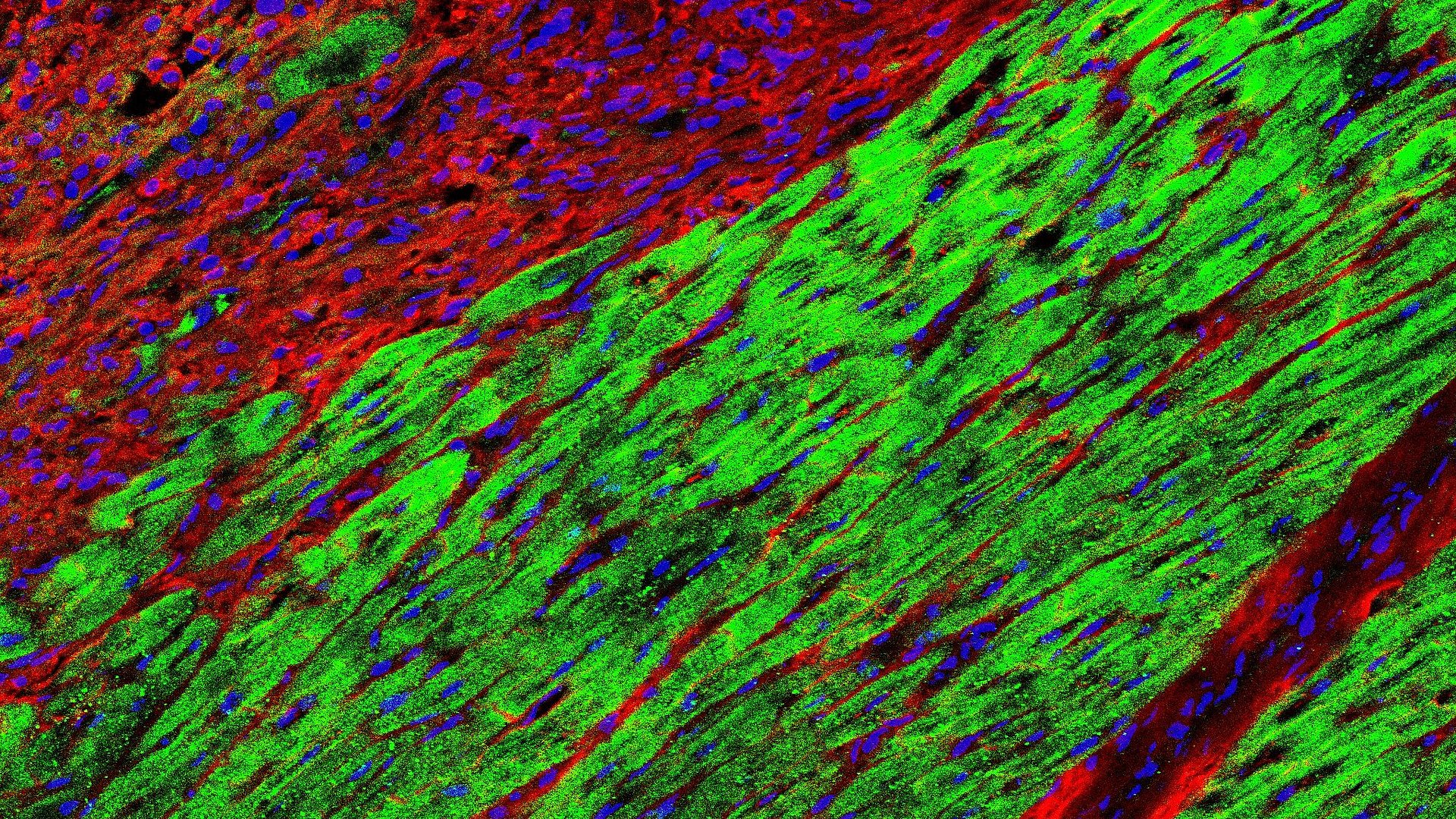
Mit diesen Zellen untersuchten die Wissenschaftlerinnen und Wissenschaftler die komplexen molekularen Prozesse, die bei der Reparatur geschädigter Areale des Herzmuskels ablaufen. „Wir konnten in Laborversuchen zeigen, wie kardiale Vorläuferzellen die geschädigten Areale im Herz gewissermaßen aufspüren können, gezielt dorthin wandern und sich in funktionsfähige Herzzellen ausdifferenzieren.
Darüber hinaus verhindern sie aktiv die Bildung von Narbengewebe, indem sie Fibroblasten abwehren, also die Zellen, die das Gerüst für das funktionslose Bindegewebe aufbauen“, sagt Prof. Karl Laugwitz, der die Klinik und Poliklinik Innere Medizin I des Klinikums rechts der Isar der TUM leitet.
In einem nächsten Schritt untersuchte das interdisziplinäre Team an Schweinen, wie wirksam eine Therapie von Herzschäden mit HVPs ist. Deren Organe sind denen des Menschen sehr ähnlich. Versuche mit Schweinen stehen daher häufig kurz vor Studien mit menschlichen Patientinnen und Patienten. Die Studie zeigte, dass Schäden am Herz zuverlässig und ohne schwerwiegende Nebenwirkungen repariert werden können. „Wir haben nach der Behandlung die Bildung von neuem Herzgewebe, eine verbesserte Herzfunktion und Reduktion von Narbengewebe beobachten können“, sagt Dr. Regina Fritsche-Danielson, Head of Research and Early Development bei AstraZeneca.
Ziel: Klinische Studien innerhalb der nächsten zwei Jahre
In den kommenden Monaten und Jahren wollen die Wissenschaftlerinnen und Wissenschaftler ihre Forschungsergebnisse zu einer Therapie für Herzpatientinnen und -patienten weiterentwickeln. Ein wichtiger Zwischenschritt ist die Entwicklung von sogenannten hypoimmunogenen Linien von HVPs. Bislang muss das Immunsystem des Empfängers der Zelltherapie außer Kraft gesetzt werden, damit das Immunsystem die Zellen nicht zerstört. Durch hypoimmunogene Zellen könnte dieser Schritt überflüssig werden, da sie vom Körper nicht als fremd angesehen würden. In weiteren Studien sollen diese hypoimmunogene Zellen und mögliche Nebenwirkungen erforscht werden. Ziel ist es, innerhalb der nächsten zwei Jahre mit klinischen Studien zum therapeutischen Einsatz von HVPs zu beginnen.
„Die neuen Erkenntnisse zum therapeutischen Einsatz von kardialen Vorläuferzellen sind ein Meilenstein in der Behandlung von Patienten mit schwerer Herzinsuffizienz“, sagt Prof. Karl-Ludwig Laugwitz. „Insbesondere ältere Betroffene mit Begleiterkrankungen, für die schwerwiegende Herzoperationen eine zu große Belastung wären, könnten von einer Behandlung mit kardialen Vorläuferzellen profitieren.“
C. M. Poch, K. S. Foo, M. T. De Angelis, K. Jennbacken, G. Santamaria, A. Bähr, Q.-D. Wang, F. Reiter, N. Hornaschewitz, D. Zawada, T. Bozoglu, I. My, A. Meier, T. Dorn, S. Hege, M. L. Lehtinen, Y. L. Tsoi, D. Hovdal, J. Hyllner, S. Schwarz, S. Sudhopp, V. Jurisch, M. Sini, M. D. Fellows, M. Cummings, J. Clarke, R. Baptista, E. Eroglu, E. Wolf, N. Klymiuk, K. Lu, R. Tomasi A. Dendorfer, M. Gaspari, E. Parrotta, G. Cuda, M. Krane, D. Sinnecker, P. Hoppmann, C. Kupatt, R. Fritsche-Danielson, A. Moretti, K. R. Chien, and K.-L. Laugwitz."Migratory and anti-fibrotic programmes define the regenerative potential of human cardiac progenitors". Nature Cell Biology (2022). DOI: 10.1038/s41556-022-00899-8.
- Da sich die Entwicklung der Therapie in der präklinischen Phase befindet, ist eine Teilnahme an klinischen Studien zum gegenwärtigen Zeitpunkt nicht möglich.
- Diese Forschungsarbeit wurde durch folgende Einrichtungen und Programme gefördert: European Research Council, ERC 743225 (Prof. Kenneth Chien) und ERC 788381 (Prof. Allessandra Moretti) ERC 101021043 (Prof. Christian Kupatt); Deutsche Forschungsgemeinschaft (DFG), Transregio 152 (Prof. Moretti, Prof. Karl-Ludwig Laugwitz) und 267 (Prof. Moretti, Prof. Laugwitz und Prof. Kupatt); Swedish Research Council Distinguish Professor Grant (Prof. Chien); Deutsches Zentrum für Herz- und Kreislaufforschung (DZHK).
- Hochauflösende Bilder für die readktionelle Berichterstattung:
mediatum.ub.tum.de/1658419
Technische Universität München
Corporate Communications Center
- Paul Hellmich
- paul.hellmich@tum.de
- presse@tum.de
- Teamwebsite
Kontakte zum Artikel:
Prof. Dr. Karl-Ludwig Laugwitz
Technische Universität München
Klinikum rechts der Isar
I. Medizinische Klinik und Poliklinik (Kardiologie, Angiologie & Pneumologie)
Tel: +49 (0) 89 4140 2350
KL.Laugwitz@mri.tum.de